
心臓には弁が付いていて、この弁が開いたり、閉じたりすることにより、血液をある程度ポンプの中にためて一気に押し出し、一旦押し出したら戻らないようにして、効率よく働かせています。 心臓の弁膜が開閉運動に支障をきたした状態で、心臓の送血効率が低下してきます。 弁膜の開放がうまくいかない状態を「狭窄症」、閉鎖がうまくいかない状態を「閉鎖不全」と呼びます。 心臓の弁膜は、僧帽弁・大動脈弁・肺動脈弁・三尖弁の4つがあり、それぞれに狭窄と閉鎖不全があるとなると8種類の弁膜症が存在する計算ですが、2つ以上の弁膜が傷害を受けている場合もあり、1つの弁に狭窄と閉鎖不全が同時に存在することもあるので、ひとくちに心臓弁膜症といっても、その種類や程度は千差万別です。 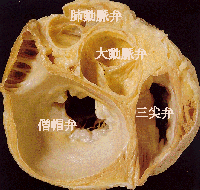 原因 弁膜症の原因には、先天性、リウマチ性、梅毒性などいろいろありますが、僧帽弁狭窄はほとんどがリウマチ性であり、肺動脈狭窄はほとんどが先天制です。 僧帽弁閉鎖不全は、リウマチ、虚血性心臓病による乳頭筋の機能不全、左心室が著しく拡大するとき(高血圧、特発性心筋症など)などにおこります。 また、肺動脈弁閉鎖不全や三尖弁閉鎖不全は、弁膜自体に病気がなくても機能的に発生し、前者は肺高血圧のとき、後者は右室拡大のときおこります。 梅毒が原因となるのは大動脈弁閉鎖不全ですが、これは、リウマチでも、大動脈瘤でも、大動脈硬化でもおこります。 つまり、弁膜症は、弁膜自体の病変でも、弁膜を支える支持組織の病変でも起こってきます。 症状 弁膜症のため心臓に異常が発生すると、心臓はそれを代償すべくいろいろと順応します。 たとえば、狭窄に対しては、血液を無理矢理に通そうとして、狭窄部より上流の心房や心室は肥大して収縮力を増強させます。 閉鎖不全があるときは、いったん送り出した血液が逆流してきますから、閉鎖不全部より上流側の心房や心室は肥大してより多くの血液を送り出す機構をつくるのです。 また、1回の収縮で送り出す血液量が少ない場合、心拍数を増やして、1分間に送り出す血液量をなんとか減らさないように代償します。 このように、心臓の代償機構がはたらいているうちは、本人はなんの症状も感じません。 ですから、人間ドックとか、集団検診などで、偶然、心雑音・X線写真異常・心電図異常があって発見されることが多いのです。 弁膜症の自覚症状は、心臓の代償が限界に達して、いわゆるうっ血性心不全を合併した時点ではじまります。 肺にうっ血をおこすと、呼吸困難や息切れなどの症状が現われ、大循環系のうっ血がすすむと、下肢のむくみ、夜間頻尿、腹部張満感が出てきます。 また、僧帽弁狭窄の場合は左心房内に血栓を生じやすく、この血栓がはがれると、脳塞栓をおこして半身不随をきたしたり、腎動脈閉塞による腰痛と血尿や、腸間膜動脈閉塞によるイレウスに似た症状、下肢動脈塞栓による足部の壊疽をおこしたりします。 また、機能不全に陥った弁には、細菌がついて繁殖しやすくなり、心内膜炎という厄介な病気を引き起こすことがあります。とくに、弁の悪い患者さんが、歯を抜くときには注意が必要です。 診断 心臓の聴診で手がかりがつかめます。 病変の程度によっては、心臓カテーテル検査や心血管造影検査を行なって、弁膜症の確認とともに程度の判定まで検討がなされます。 内科的治療でいかざるをえない場合には、胸部X線と心電図の検査で治療方針のめやすをたてます。 近年は、超音波検査が普及し、とくに大動脈弁膜症・僧帽弁膜症や肺高血圧症では重要な検査の1つとして広く行われております。 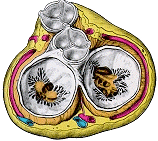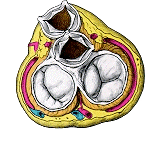 内科治療 弁膜症は一部の例外を除いて、内科的には根治する方法は無く、あくまでも対症療法になってしまいます。 一部の例外とは、肺高血圧が原因で発生した肺動脈弁閉鎖不全や三尖弁閉鎖不全で、この場合は肺高血圧を是正すれば治ることもあるのです。 したがって、一般に弁膜症に対する内科的治療は合併したうっ血性心不全に向けられます。 この際の治療薬は、おもに利尿剤と強心剤が用いられます。 もちろん、安静と食塩制限は、うっ血性心不全の治療に根本的必要条件です。 うっ血性心不全を合併するにいたらない軽症や初期段階の場合でも、不必要な心臓の負担を極力除くことが大切です。 外科療法 内科的治療法で治しきれない心臓弁膜症に対して、外科的治療を行うことがあります。 特に、僧帽弁狭窄症は、ひどくならないうちに弁切開を行うことが、内科的に治療している場合より、予後が大きく改善されるので、近年は積極的に手術をすすめられる時代になりました。 これに対して人工弁の置換手術は、弁膜症の程度が軽いうちは行わず、ある程度症状がすすんで、その後の治療が内科的にうまくいきそうもないと判断された時期に行います。 さらに、カテーテル治療もかなり進化しており、開胸手術では無く血管内の処置のみで弁膜症治療を行う症例も確実に増えてきています。 積極的に、比較的早期にカテーテル治療が行われるようになっています。  心臓の代償機構にまだ余裕がある場合、つまり、うっ血性心不全もなく心臓もさほど大きくない場合や、心雑音で弁膜症の存在は明らかであるのに、ごく軽症のため心臓自体にほとんど負担がないような時期には予後はけっしてわるくありません。 ただし、うっ血性心不全、心房細動、栓塞症を合併した場合は、長い目でみると予後は楽観できません。 いわゆる強心剤や利尿剤を長期連用するとともに、食塩制限、上気道感染の予防、亜急性細菌性心内膜炎の予防に慎重を欠くと、予後は油断ができません。 エコー検査弁膜症? 心臓弁膜症の診断に、弁の形や動き、心臓の中の血液の流れがよくわかる、心臓の超音波検査(エコー検査)は非常に役立つものです。 しかし、最近、エコー装置の性能が非常によくなった結果、弁の働きは正常でも、ごく僅かの弁逆流があることがエコー検査で分かるようになりました。 このような生理的な弁逆流がたまたまエコー検査でみつかり、心配されて相談にこられる方が当院でも増えています。エコー検査でしかわからないこのような僅かな逆流では、心臓に負担がかかったり、心内膜炎を起こしたりすることはないので心配はいりません。 エコー検査で弁の逆流があるといわれても、その程度がどの程度のもので、心臓に負担がかかったり、心内膜炎を起こしたりする可能性のあるものなのかどうか、よく担当の先生に聞いていだだくと良いと思います。 日常生活の留意点について (1)運動や労作について 自覚症状を目安にして、心臓に負担をかけるような運動や労作は避けましょう。 (2)水分制限について 水分の摂り過ぎで心臓に負担をかけないようにしましょう。 水分制限のある人は、飲料水量を測定し、制限範囲を守りましょう。 一方で、心不全の症例には腎機能障害を伴う方も多く含まれますが、これらの方は飲水制限が腎機能悪化を進める場合がありますので、主治医の指示に従って下さい。 (3)塩分制限について 体の中に塩分が入り過ぎると、体の中に水分がたまり心臓に負担をかけ、むくみの原因の一つとなります。 塩分を控えた食事を心掛けましょう。 (4)体重測定について 毎日、同じ条件で体重測定をしましょう。(起床時、排尿後が良いとされています。) (5)尿量、排尿回数について いつもと同じくらいの量、または、回数がでているか毎日チェックしましょう。 (6)十分な睡眠と休養について 無理な運動や働き過ぎ、睡眠不足、精神的ストレスは心不全増悪のきっかけになります。 過労を避け、十分な睡眠や休養をとるように心掛けましょう。 (7)便通について 水分制限や利尿剤の内服などにより、便秘ぎみとなります。 便秘による排便時の怒責は血圧を上昇させ、心臓への負担を増加させます。 食物繊維、果物、牛乳、ヨーグルトなどをとり、規則正しい排便習慣をつけましょう。 (8)入浴について 風呂に入るとき寒くないよう脱衣所や、洗い場を、暖かくしてから入浴しましょう。 熱いお湯は、心臓に負担がかかり血圧も上がりますから、40度位のややぬるめのお湯に入り長湯をしないようにしましょう。 入浴の30分前から浴槽のふたを開けておくと湯気で風呂全体を暖めるので良いです。 (9)寒さについて 暖かい所から急に寒い所へ出ると、血管が収縮し、血圧が上がります。 特に冬は室内と外気との差をなるべく少なくするようにしましょう。 具体的には外出時、マスク、マフラー、手袋などで肌の露出部分を少なくする、居間と浴室、便所の温度差が少ないよう暖房や着衣に気を付ける。 夏、冷房が効き過ぎた部屋からそうでない所へ出る時にも血圧を上昇させるので、外気との温度差が5度以上にならないよう気を付けましょう。 (10)嗜好品について 少量のお酒なら精神的な緊張を和らげ、睡眠をとりやすくし、ストレス解消にも良いとされています。 しかし、多量のアルコールは心臓の負担になり、動脈硬化を促します。 たばこに含まれるニコチンは、血管を収縮させるとともに、心臓を必要以上に働かせる作用をします。できれば禁煙をお薦めします。 (11)感染予防について 風邪をひかないようにしましょう。 風邪などの呼吸器感染は、肺うっ血を起こし、発熱などで全身の代謝が進み、それにともなって心拍出量も増加し、心臓の負担になります。 外出後はうがい、手洗いをしましょう。 歯を抜くときは、担当医に相談して下さい。 (12)夫婦生活について 夫婦生活は、普通にしてかまいませんが、心臓に負担がかかることもあります。 妊娠すると、普通の人でも体の中の血液量が増え、心臓に負担のかかった状態になります。 弁膜症を持つ妊婦では、それ以上に心臓にかかる負担が大きいため、心不全を起こしやすいので医師との充分な相談が必要です。 (13)食事について 日々の生活の糧となる食事は、循環器とも密接なかかわりを持っています。 このかかわりを知り、バランスのとれた食事をとることで、症状がおさえられることも少なくありません。 何に注意して、どのようにして食べたら良いのか、基礎知識をきちんと把握して、さっそく実践してみましょう。  (平成17年10月追補) 当ホームページの質問箱にいただいた質問内容の中でロス手術についての質問がありましたので、少し補っておきたいと思います。 ロス手術は大動脈弁膜症の根治療法の一つの選択肢で、自己の肺動脈弁を大動脈弁位に移植するものです。 原法に従えば、切除した肺動脈弁位には結局同種肺動脈弁を移植することになり、以下にまとめるようなメリット・デメリットがあります。 メリット: 基本的にご本人の肺動脈弁を利用するので手術後の短期間をのぞき抗凝固療法が不用。 デメリット: 1.手術自体、通常の弁置換に比べかなり煩雑で心停止時間が長い。 2.移植肺動脈弁の弁逆流の可能性から、通常の弁置換術より高頻度で再手術となる。 3.採取した肺動脈弁部位に同種肺動脈弁を移植するのが原法です. しかし、残念ながら日本国内では同種肺動脈弁の入手が極めて困難な状況です。 (同種とはヒトを意味し、国内では国立循環器病センターと東京大学は正式に保存を表明しているようですが、他の医療機関はアメリカなどからの個人輸入に依存しているのが現状のようです。) ロス手術自体、現時点では国内で実施している手術件数がが限られており、その大半は成長期の小児が対象となっています。 もし、この治療法を選択したいとの希望があれば、まずロス手術の手術実績のある心臓外科医に相談されることを勧めます。 |
 心臓弁膜症
心臓弁膜症